La rehabilitación pulmonar estándar (SPR), una colección no farmacológica de técnicas y educación específicamente utilizada para tratar a pacientes con enfermedad pulmonar, se utiliza de manera sistemática en la práctica clínica.1 Las técnicas utilizadas por los terapeutas respiratorios en SPR incluyen tapotement, respiración de labios fruncidos, nebulizador de solución salina y descanso. El tapotamiento, junto con la terapia postural, se utiliza para eliminar la mucosidad en pacientes con diversas afecciones pulmonares, como fibrosis quística y bronquiectasia.2 La respiración con los labios fruncidos es un ejercicio que, en algunos estudios, ha provocado un aumento del volumen tidal y la saturación de oxígeno. reducción de la disnea.3 Aunque los tratamientos con nebulizador no están implicados de manera rutinaria en la SPR, los tratamientos con nebulizador con solución salina hipertónica han demostrado ser eficaces para inducir la producción de esputo y en la terapia de pacientes con fibrosis quística.4-6 El descanso (relajación de la respiración) es otro componente de SPR que puede ser de particular valor en pacientes con enfermedad pulmonar obstructiva crónica (EPOC) e insuficiencia respiratoria aguda, ya que los músculos respiratorios pueden fatigarse cuando se trabaja contra una resistencia suficientemente grande. Aunque el tratamiento de manipulación osteopática (OMT)
no está incluido en la SPR, los informes anteriores indican que la OMT puede mejorar la función pulmonar en afecciones pulmonares agudas y crónicas10,11. Los componentes musculoesqueléticos de la respiración inducen cambios de presión en la cavidad torácica necesarios para una respiración efectiva.12 Por lo tanto, la OMT se dirige hacia el Las estructuras en esta región tienen un enorme potencial para aliviar los síntomas de la enfermedad pulmonar al aumentar la movilidad del diafragma y los músculos de la pared torácica. En uno de los primeros estudios que evaluaron el efecto de la OMT en la función pulmonar, los pacientes hospitalizados con enfermedad del tracto respiratorio inferior recibieron una bomba linfática torácica, que se asoció con una limpieza más rápida del árbol traqueobronquial, una mayor producción de esputo y una menor duración de tos en comparación con los que recibieron tratamiento estándar.10 En 2005, los investigadores realizaron el primer ensayo conocido de OMT (que comprende técnicas de elevación de las costillas, energía muscular para las costillas y liberación miofascial) en pacientes pediátricos con asma. El grupo de OMT mostró una mejoría estadísticamente significativa en las tasas de flujo espiratorio máximo en comparación con el grupo simulado. Sin embargo, un estudio posterior 14 encontró efectos perjudiciales de la OMT sobre la función pulmonar en pacientes con EPOC 30 minutos después del tratamiento. La bomba linfática torácica, la liberación miofascial y la elevación de las costillas aumentan el volumen residual. Los autores14 plantearon la hipótesis de que debido a que el proceso patológico de la EPOC incluye inflamación crónica de las vías respiratorias y susceptibilidad al broncoespasmo, los efectos inmediatos de la OMT pueden empeorar temporalmente la inflamación, desencadenar el espasmo y aflojar las secreciones que conducen a la captura de aire.
Además de los enfoques de tratamiento, otro factor importante en el manejo general de la enfermedad es la percepción del paciente de la mejora y la participación en su propio cuidado. La mejora subjetiva positiva de los síntomas después del tratamiento puede tener una influencia real en los resultados de la enfermedad al aumentar la satisfacción del paciente, la calidad de vida y el cumplimiento de los regímenes de tratamiento.15 En estudios anteriores, 13,14 pacientes calificaron subjetivamente su respiración como mejorada después de la OMT en comparación con SPR o terapia simulada, incluso si este hallazgo no fue paralelo a los datos objetivos.
La motivación para el presente estudio fue crear un protocolo de investigación sólido que se pueda utilizar en futuros estudios para determinar los efectos inmediatos de varias técnicas de OMT y SPR en pacientes con afecciones para las cuales se indica SPR. También se intentó evaluar si las intervenciones, individualmente o en combinación, mejorarían la función pulmonar, según lo determinado por el volumen espiratorio forzado en el primer segundo de expiración (FEV1) y la capacidad vital forzada (FVC) medida en litros y la proporción de FEV1 / FVC.
Los valores reducidos de FEV1, FVC y FEV1 / FVC se asocian con disfunciones pulmonares múltiples, incluida la EPOC y el asma. Dados los informes contradictorios en la literatura sobre los efectos de la OMT, es necesaria una investigación adicional. Además, estudios anteriores no han evaluado exhaustivamente las técnicas de OMT y los tratamientos con SPR para analizar la eficacia de tratamientos específicos.
El presente estudio analiza específicamente los efectos de varios tratamientos en una población saludable para eliminar los factores de confusión observados en una población con problemas respiratorios. Supusimos que no habría diferencia entre los efectos de OMT y SPR en los valores de FEV1, FVC y FEV1 / FVC porque se utilizó una población sana.
Los metodos
Participantes
Los participantes adultos fueron reclutados de las Escuelas de Farmacia y Odontología de la Facultad de Medicina Osteopática de Lake Erie-Bradenton, así como de la Escuela de Medicina Osteopática a través de correos electrónicos y anuncios en el aula. Los participantes potenciales luego completaron una encuesta de estudio sobre la función pulmonar, el historial de tabaquismo, la frecuencia de ejercicio y el historial médico. Los participantes elegibles fueron hombres o mujeres sanos sin trastornos de la piel o heridas abiertas que impiden el contacto con la piel, fascitis o desgarros fasciales, distensiones musculares o inflamaciones, neoplasias, fracturas óseas, osteomielitis, osteopenia, osteoporosis, problemas de coagulación, trombosis venosa profunda, enfermedad suprarrenal / síndromes. trastornos respiratorios actuales (incluyendo EPOC y asma), síndromes inmunosupresores, radiación o quimioterapia en los últimos 3 años, lupus y cualquier otra enfermedad autoinmune. Estos criterios de exclusión están relacionados principalmente con las contraindicaciones de ciertas técnicas de OMT utilizadas en este estudio. Los fumadores actuales y anteriores también fueron excluidos del estudio, así como los individuos con un índice de masa corporal de 30 o mayor.
Procedimiento
Los participantes fueron asignados aleatoriamente a 1 de 2 grupos: OMT o SPR. El tiempo total para completar todos los procedimientos del estudio fue de 6 semanas. Cada participante asistió a 1 sesión por semana y recibió un tratamiento diferente o una combinación de tratamientos cada semana. Cada sesión duró aproximadamente 30 minutos. Estudiantes de medicina osteopática realizaron todos los tratamientos. Fueron capacitados por un médico osteopático con licencia en todas las técnicas, y el mismo médico osteopático (T.A.Q.) supervisó todos los tratamientos administrados durante el estudio.
Para medir la relación FEV1, FVC y FEV1 / FVC, se utilizaron espirómetros SPRBTA (Vernier Software and Technology) y se conectaron a computadoras para la recopilación automática de datos.
Cada sesión de tratamiento semanal se llevó a cabo utilizando el siguiente método:
▪ Antes del tratamiento: Cada participante realizó maniobras de espirometría hasta 6 veces hasta que se obtuvieron 3 ensayos de espirometría aceptables. Un ensayo aceptable fue determinado por las directrices de la American Thoracic Society.
▪ Tratamiento: Inmediatamente después de obtener los datos de referencia, cada participante se sometió al tratamiento asignado según su grupo de tratamiento (OMT o SPR) y la semana en particular (Tabla 1). Los tratamientos se administraron en un orden aleatorio hasta que cada participante recibió cada tratamiento una vez entre las semanas 1 a 4.
▪ Después del tratamiento: se obtuvieron nuevamente tres maniobras de espirometría aceptables de cada participante que se adhirió a las mismas pautas utilizadas antes del tratamiento.
▪ Evaluación subjetiva: al finalizar cada sesión, cada participante informó subjetivamente su cambio en la respiración después del tratamiento en una escala de 1 (mucho peor) a 5 (mucho mejor).
Semanas 1-4:
Cada participante se sometió a 1 tratamiento por sesión semanal. Al final de las 4 semanas, cada participante recibió cada uno de los 4 tratamientos disponibles en su correspondiente grupo OMT o SPR. El orden en que se administraron los tratamientos semana a semana en cada grupo de tratamiento se varió deliberadamente para garantizar la integridad del efecto de cada tratamiento.
Semana 5:
Se analizaron los datos de las semanas 1 a 4. Durante la quinta semana, el grupo OMT recibió las 2 técnicas OMT que produjeron el mayor cambio positivo en FEV1 y FVC, y el grupo SPR recibió los 2 tratamientos SPR que produjeron el mayor cambio positivo en FEV1 y FVC en una sola sesión. El orden de tratamiento para cada grupo fue el tratamiento con la mejora más grande inmediatamente seguido del tratamiento con la segunda mejora más grande.
Semana 6:
El tratamiento individual más exitoso de cada grupo determinado por el mayor cambio positivo en FEV1 y FVC se seleccionó usando los resultados de las semanas 1 a 4. Durante la sexta semana, el grupo OMT recibió la técnica OMT más exitosa seguida del tratamiento SPR más exitoso . De manera similar, el grupo SPR recibió los mismos 2 tratamientos pero en orden inverso (tratamiento SPR seguido de la técnica OMT).
Tratamiento
Las técnicas para la OMT se seleccionaron en base a la literatura previa y las aportaciones de un médico osteopático (TAQ) con muchos años de experiencia en la realización de estas técnicas.10 Las técnicas para la SPR se determinaron con base en las técnicas conocidas utilizadas por los terapeutas respiratorios en hospitales y clínicas.1 La 4 OMT Las técnicas incluyen elevación de costillas, domo del diafragma, bomba linfática torácica y velocidad torácica alta, baja amplitud (HVLA). Las 4 técnicas de SPR incluyeron reposo, nebulizador de solución salina, tapotement y respiración con los labios fruncidos. Las técnicas de OMT se administraron de acuerdo con los procedimientos descritos en Foundations of Osteopathic Medicine.18 El protocolo para las técnicas de SPR se recopiló de varias fuentes. La respiración de los labios fruncidos y el descanso (respiración de relajación) se derivaron del Ejercicio Terapéutico para Asistentes de Terapeuta Físico. 19 El procedimiento de tapotement se adaptó del Manual de Técnicas de Masaje de Curación de Tappan. 20 El protocolo para administrar tratamientos con nebulizador de solución salina siguió las pautas indicadas en Fundamentos de la terapia respiratoria.
Análisis de los datos
Los datos del espirómetro se analizaron para garantizar que solo los ensayos que cumplían con las pautas de la American Thoracic Society17 se usaran en los análisis finales. Los datos de espirometría finalizados y el cambio subjetivo en las puntuaciones de respiración se analizaron mediante un análisis de varianza de 1 vía y pruebas t pareadas de 2 colas para comparar todos los tipos de tratamiento y combinaciones y valoraciones subjetivas de los efectos de tratamiento en la respiración.
Resultados
Cincuenta y tres participantes completaron todos los procedimientos del estudio (rango de edad, 21-38 años; edad media, 24 años; 50% hombres). Veintiocho participantes estaban en el grupo OMT y 25 estaban en el grupo SPR. No hubo diferencias demográficas entre los grupos. Los ensayos que no fueron aceptables (p. Ej., Pobre esfuerzo del participante, fugas de aire durante la maniobra de FVC, alta variabilidad en los valores de espirometría, fatiga del participante) no se incluyeron en los análisis. Después de las primeras 4 semanas, se utilizaron los datos de espirometría sin procesar para encontrar los 2 tratamientos dentro de cada grupo con los cambios más positivos utilizando las sumas de los cambios de FEV1 y FVC (Tabla 2). Estos tratamientos fueron utilizados durante las semanas 5 y 6.
Después de la sexta semana, los datos de espirometría de las 6 semanas indicaron que la función pulmonar no mejoró significativamente para ningún tratamiento único o combinado en el grupo OMT o SPR (Figura 1 y Figura 2). Sin embargo, las pruebas t mostraron que el nebulizador de solución salina disminuyó significativamente la función pulmonar en función de la FEV1 media y la FEV1 / FVC (FEV1: 5.76 [1.52] antes del tratamiento y después del tratamiento; antes del tratamiento y después del tratamiento
Este hallazgo coincide con los resultados subjetivos. Aunque no fue estadísticamente significativo, hubo una ligera disminución en el FEV1 con la cúpula del diafragma (ΔFEV1: −0.131 [0.199] L). Después de los ensayos de espirometría postratamiento, los participantes calificaron subjetivamente el cambio en la calidad de su respiración, con 1 que indica «mucho peor», 3 que indica que no hubo cambios y 5 que indica «que han mejorado mucho». Sólo los ensayos aceptables según lo determinan las directrices de la American Thoracic Society17 Se utilizaron para el análisis de las valoraciones subjetivas de la respiración. Un análisis de varianza de 1 vía indicó diferencias significativas entre algunos tratamientos (p <0,001). La respiración con los labios fruncidos se calificó como la puntuación media más baja (SD) (2,9 [0,4]) y fue significativamente más baja que en todos los otros tratamientos (p <0,05), excepto en el caso del nebulizador de solución salina. Además, las calificaciones del nebulizador de solución salina (3.0 [0.7]) y la bomba linfática torácica (3.3 [0.5]) fueron significativamente más bajas que la elevación de las costillas más la respiración de labios fruncidos, la elevación de las costillas, la cúpula del diafragma, la elevación de las costillas más la bomba linfática y el HVLA , en orden creciente de significación estadística (todos p <0,05). La técnica HVLA fue calificada como la más alta para la mejoría de la respiración (3.9 [0.7]) y fue significativamente más alta que la respiración de labios fruncidos, la solución salina, la bomba linfática, la respiración de labios fruncidos, luego el tapotement, el descanso, la respiración y la respiración de los labios fruncidos, luego la elevación de las costillas, en aumento orden de significación (todos p <0,05).
Para comparar los tipos de tratamiento, se calcularon las calificaciones subjetivas promedio para cada grupo (OMT, SPR y combinación) mediante las pruebas t. Las clasificaciones generales de SPR fueron significativamente menores que los tratamientos con OMT (P <.001) y combinados (OMT + SPR) (P <.005) (Figura 3).
Discusión
Este estudio demuestra un nuevo protocolo potencial para evaluar la efectividad de la OMT para mejorar la respiración en pacientes con afecciones pulmonares. Los resultados de este estudio, con la excepción del nebulizador de solución salina, apoyan la hipótesis nula de que no habría ningún cambio estadísticamente significativo en el FEV1, FVC o FEV1 / FVC en una población sana inmediatamente después de una única sesión de tratamiento de OMT o SPR. . Estos resultados fueron consistentes con estudios similares.22 Según nuestro conocimiento, este estudio es el primero en comparar múltiples formas de OMT y SPR en sesiones de tratamiento individuales. Estudios anteriores utilizaron solo técnicas de OMT de tejido blando comparó la OMT con solo un grupo simulado. El nebulizador de solución salina fue el único tratamiento que resultó en una disminución significativa de FEV1 y FEV1 / FVC.
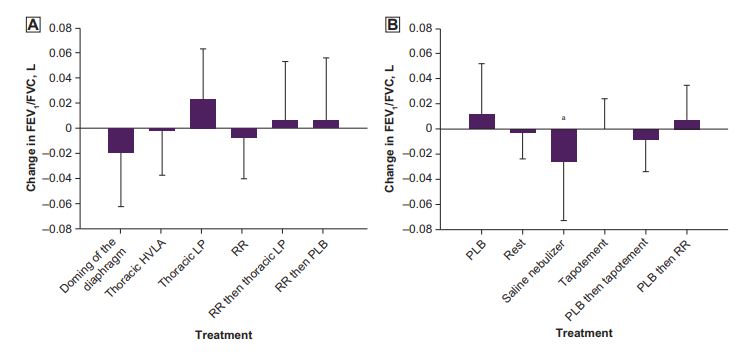
La solución salina hipertónica se utiliza como componente de las pruebas de broncoprovocación para el asma, así como para el aclaramiento de la secreción de enfermedades pulmonares, como la neumonía23. La mejora subjetiva posterior al tratamiento, según lo evaluaron los participantes, se correlaciona con este hallazgo objetivo en que el nebulizador de solución salina tenía la segunda calificación más baja. Esta correlación apoya el potencial clínico y validez de este protocolo de investigación. En general, los participantes en el grupo de OMT sintieron que su respiración mejoró significativamente más que los participantes en el grupo de SPR, indicado por calificaciones subjetivas después del tratamiento (Figura 3). Además, hubo una tendencia hacia la mejora subjetiva de SPR a tratamiento combinado (OMT + SPR) a OMT. Estos resultados ejemplifican los principios de la medicina osteopática, en particular, demuestran que el cuerpo funciona como una unidad. Recibir OMT puede llevar a una mejor mentalidad con respecto al estado de la enfermedad, lo que puede traducirse en una mejor adherencia a los regímenes de tratamiento y, por lo tanto, mejores resultados de tratamiento.
Una limitación importante de este estudio es que solo incluye adultos jóvenes sanos en lugar de pacientes con afecciones pulmonares. Sin embargo, el propósito de nuestro estudio fue introducir un protocolo que tiene aplicaciones en una población con condiciones pulmonares para estudios prospectivos. Es probable que el uso de OMT pueda beneficiar a los pacientes con enfermedad respiratoria real más que a los que tienen pulmones sanos. Dos estudios demostraron que la OMT tiene valor para eliminar la mucosidad del árbol traqueobronquial y mejorar los resultados de las pruebas de función pulmonar. Aunque el presente estudio tenía la intención de ser ciego simple, algunos participantes eran estudiantes de medicina osteopática y, por lo tanto, eran conscientes de su ubicación grupal. El conocimiento de los estudiantes de medicina osteopática de la OMT puede haber influido en su calificación subjetiva de cambio de respiración en función de sus posibles creencias preexistentes sobre la OMT. Además, la edad de nuestra población osciló entre 21 y 38 años. Dado el efecto del aumento de la edad en la función pulmonar, es probable que nuestros resultados varíen en una población de mayor edad. No todos los participantes completaron todos los protocolos de estudio, lo que llevó a un tamaño de muestra reducido. Como se mencionó anteriormente, los ensayos que no fueron aceptables no se incluyeron en los análisis. Para maximizar el tamaño del grupo, no se utilizó ningún grupo simulado. Se han utilizado grupos simulados como placebos para descartar el potencial de que los resultados significativos de la OMT se deban únicamente al toque humano. Sin embargo, debido a que esta teoría no se ha confirmado, y debido a que el estudio actual no tuvo ningún resultado estadísticamente significativo de la función pulmonar objetiva del grupo OMT, esta limitación es menor.
Las aplicaciones futuras de este estudio incluyen la evaluación de tratamientos de OMT, SPR y combinados en pacientes con diversas afecciones pulmonares. También es imperativo determinar la importancia de los hallazgos subjetivos del presente estudio, que mostraron una mejoría subjetiva de la respiración subjetiva en el grupo de OMT y que se corresponden con los hallazgos de otros estudios. Proponemos que esta mejora subjetiva puede estar relacionada con el aumento inmediato en la movilidad de la pared torácica que causan algunas técnicas de OMT, aunque se justifican estudios futuros para explorar esto. La relación potencial entre las percepciones de los pacientes sobre los beneficios para la salud y su cumplimiento también debe ser explorada.
Conclusión
El presente estudio no demostró ningún cambio estadísticamente significativo en los resultados de las pruebas de función pulmonar inmediatamente después de la OMT o la combinación de tratamientos OMT y SPR. Solo el nebulizador de solución salina produjo efectos perjudiciales sobre la función pulmonar en adultos sanos, como lo demuestran las disminuciones estadísticamente significativas en el FEV1 y el FEV1 / FVC. Estos hallazgos apoyan la hipótesis original de que la OMT no mostraría un cambio significativo en la función pulmonar en una población sana inmediatamente después de una sola sesión de tratamiento. Al mismo tiempo, demuestra un protocolo válido y exhaustivo que puede determinar objetivamente la eficacia inmediata de la OMT en un paciente con enfermedad pulmonar. Interesantemente, los participantes en este estudio expresaron una mejora subjetiva significativa en la respiración después de la OMT, que respalda la utilidad de la OMT con respecto al tratamiento de afecciones pulmonares. Este beneficio percibido puede mejorar las perspectivas de los pacientes sobre su condición, lo que finalmente se traduce en un mejor cumplimiento del tratamiento. Un estudio adicional de los efectos de la OMT sobre la función pulmonar en poblaciones con afecciones pulmonares puede dar resultados favorables, lo que apoya la incorporación de la OMT en las pautas de tratamiento actuales.
